El Apixaban fue aprobado en Estados unidos en 2012. Está indicado para la profilaxis de trombosis venosa profunda (TVP), que puede llevar a un embolismo pulmonar, luego de operaciones de reemplazo de cadera o rodilla; para prevenir el riesgo de stroke y embolias sistémicas en pacientes con fibrilación auricular no valvular; para el tratamiento de trombosis venosa profunda, embolia pulmonar (EP), y para prevenir y para la reducción del riesgo de TVP y EP recurrentes después de la terapia inicial. (1)
Estudios recientes han descrito que la enfermedad COVID-19 se ve complicada por coagulopatía. La coagulación intravascular diseminada (DIC, de sus siglas en inglés Disseminated intravascular coagulation) parece existir en la mayoría de los pacientes que han fallecido por esta enfermedad. Muchos pacientes con COVID-19 cumplen con los criterios de sepsis-3, Third International Consensus Definition for Sepsis. El reposo prolongado por hospitalización y los tratamientos hormonales que son susceptibles a ser administrados en estos pacientes aumentan el riesgo de tromboembolismo venosos (VTE, venous thromboembolism). Es por estas razones que consensos de expertos en China comenzaron a recomendar el tratamiento con anticoagulantes a pacientes con COVID-19 severo. (2)
La disfunción de las células endoteliales inducida por una infección como la del COVID-19 resulta en un exceso de generación de trombina y una parada de la fibrinolisis, lo cual induce al paciente en un estado de hipercoagulación. Además, la hipoxia presente en pacientes COVID-19 severos puede estimular la trombosis, no solo a través del aumento de la viscosidad sanguínea, sino también a tra-vés de la transcripción del factor de transcripción inducible por hipoxia. Las disecciones pulmonares de pacientes COVID-19 han mostrado oclusión y formación de microtrombos en los vasos pequeños del pulmón. (2)
En un estudio realizado por Tang et. al. y publicado en marzo del 2020, se vio que el dímero D, el tiempo de protrombina y la edad están positivamente correlacionadas con la mortalidad por COVID 19 en un análisis multivariante. La mortalidad a los 28 días de los usuarios de heparina fue menor que los no usuarios en pacientes con puntaje SIC (de sus siglas en inglés, Sepsis-induced coagulopathy) ≥4 (40.0% vs 64.2%, p=0.029) y con niveles de dímero D más de seis veces superiores al límite normal (32.8% vs 52.4%, p=0.017). Se concluyó por lo tanto que la terapia anticoagulante (principalmente con HBPM) parece estar asociada con un mejor pronóstico en pacientes graves con COVID-19 que cumplen con criterios SIC o con dímero D notablemente elevados. (2)
En un estudio publicado por Tang et. al. en abril del 2020, se mostró también que los pacientes no-sobrevivientes a COVID-19 mostraban no solo un aumento del dímero D, sino un aumento de los niveles del producto de degradación de la fibrina (FDP, Fibrin degradation product), así como un tiempo de protrombina (PT, Protrombin time) y tiempo de tromboplastina parcial activada (APTT, Activated partial thromboplastin time) más largos en comparación con los sobrevivientes a COVID-19, o con los tiempos presentes en los pacientes al momento de la admisión hospitalaria. El 71.4% de los no-sobrevivientes fueron compatibles con el criterio de coagulación intravascular diseminada durante su hospitalización. Mientras tanto, 0.6% de los pacientes que sobrevivieron fueron compatibles con este criterio. Se concluyó por lo tanto que resultados anormales en la coagulación (especialmente dímero D y FDP elevados), se observan frecuentemente en pacientes con neumonía por coronavirus (NCP, novel coronavirus psneumonia). (3)
Con respecto a la elección del anticoagulante, las heparinas se unen fuertemente a las proteínas de pico COVID-19 (Coronavirus spike proteins, S) y regulan negativamente la IL-6, amortiguando directamente la activación inmune. Los anticoagulantes orales directos (DOAC de sus siglas en inglés Direct Oral Anticoagulants) no parecen tener estas propiedades antiinflamatorias. (4,5)
La Enoxaparina está siendo incluida en algoritmos de pacientes hospitalizados con COVID19, según algoritmo del Sistema de Salud Monte Sinaí en Nueva York: (6)
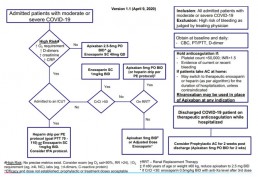
La definición de alto riesgo de progresión a UCI es la siguiente:
– No hay pruebas suficientes para definir con precisión «alto riesgo» o proporcionar valores de corte específicos para factores individuales
– Los médicos deben considerar una combinación de resultados del examen (por ejemplo, respiración dificultosa, RR> 24, disminución O2 sat <90%), mayor requerimiento de O2 (por ejemplo: ≥4L NC) y biomarcadores de laboratorio (por ejemplo: PCR elevada, elevada creatinina, dímero-d ascendente> 1.0).
El Rivaroxaban se puede usar en lugar de Apixaban en este algoritmo
Dosis y administración propuestas para COVID-19
De acuerdo al algoritmo de tratamiento citado anteriormente (6):
• Para los pacientes que no son de alto riesgo (la definición de “Alto riesgo” se encuentra en la imagen), la dosis de Apixaban es de 2.5mg vía oral, dos veces por día.
• Para los pacientes que no son de alto riesgo, con clearence de creatinina≤50 y que no estén en terapia renal de repuesto (RRT, Renal replacement therapy) se recomiendan 5mg de Apixaban vía oral, dos veces por día.
Precauciones y advertencias (1)
• Incremento del riesgo trombótico después de la discontinuación prematura: a interrupción prematura de cualquier anticoagulante oral, en ausencia de anticoagulación alternativa adecuada aumenta el riesgo de eventos trombóticos.
• Sangrado: incrementa el riesgo de sangrado y puede causar sangrados serios y potencialmente fatales. El uso concomitante de medicamentos que afectan la hemostasia aumenta el riesgo de hemorragia
• Anestesia o punción espinal / epidural: cuando se emplea anestesia neuroaxial (anestesia espinal / epidural) o punción espinal / epidural, los pacientes tratados con agentes antitrombóticos para la prevención de complicaciones tromboembólicas corren el riesgo de desarrollar un hematoma epidural o espinal que puede provocar parálisis a largo plazo o permanente.
• Pacientes con válvulas cardíacas protésicas: la seguridad y eficacia de Apixaban no se han estudiado en pacientes con prótesis valvulares cardíacas. Por lo tanto, no se recomienda el uso de Apixaban en estos pacientes.
• EP aguda en pacientes hemodinámicamente inestables o pacientes que requieren trombolisis o embolectomía pulmonar: no se recomienda iniciar Apixaban como alternativa a la heparina no fraccionada para el tratamiento inicial de pacientes con EP que presentan inestabilidad hemodinámica o que pueden recibir trombólisis o embolectomía pulmonar.
• Aumento del riesgo de trombosis en pacientes con síndrome antifosfolípido triple positivo: no se recomienda el uso de anticoagulantes orales de acción directa (ACODs), incluido Apixaban, en pacientes con síndrome antifosfolípido triple positivo (SAF).
• Insuficiencia renal: reducción del riesgo de accidente cerebrovascular y embolia sistémica en pacientes con fibrilación auricular no valvular. La dosis recomendada es de 2.5 mg dos veces al día en pacientes con al menos dos de las siguientes características: edad mayor o igual a 80 años; peso corporal menor o igual a 60 kg; creatinina sérica mayor o igual a 1.5 mg/dL.
• Profilaxis de la trombosis venosa profunda después de una cirugía de reemplazo de cadera o rodilla, y tratamiento de TVP y EP y reducción del riesgo de recurrencia de TVP y EP: no se recomienda ajustar la dosis en pacientes con insuficiencia renal, incluidos aquellos con ERT en diálisis.
• Insuficiencia hepática: no se requiere ajuste de dosis en pacientes con insuficiencia hepática leve (Child-Pugh clase A). Debido a que los pacientes con insuficiencia hepática moderada (Child-Pugh clase B) pueden tener anomalías intrínsecas de la coagulación y la experiencia clínica con Apixaban en estos pacientes es limitada, no se pueden proporcionar recomendaciones de dosificación. Apixaban no se recomienda en pacientes con insuficiencia hepática grave (Child-Pugh clase C)
Eventos adversos (1)
• La reacción adversa más común es el sangrado.
• Aumento del riesgo de eventos trombóticos luego de la suspensión prematura del tratamiento, sangrado y riesgo de desarrollar hematoma espinal o epidural que puede resultar en parálisis prolongada o permanente luego de anestesia o punción espinal o epidural.
• En pacientes bajo tratamiento preventivo de Stroke y embolismo sistémico por fibrilación auricular no valvular el sangrado es una reacción adversa observada. Se evidencia sangrado mayor en localizaciones críticas como: intracraneal, intraespinal, intraocular, pericárdico, intrarticular, intramuscular con síndrome compartimental, sangrado retroperitoneal o fatal. Puede observarse sangrado intracraneal Stroke hemorrágico.
• Otras reacciones adversas observadas son: reacciones de hipersensibilidad y síncope.
• También se observó: náuseas, anemia, contusión, hemorragia , hemorragia post-procedimiento, incremento de la aspartato aminotransferasa y de la GGT.
• Reacciones adversas menos comunes en pacientes tratados con Apixaban: trastornos de la sangre y del sistema linfático: anemia hemorrágica. Trastornos gastrointestinales: hematochezia, hemorragia hemorroidal, gastrointestinal, hematemesis, melena, hemorragia anal. Hemorragia de herida, hemorragia pos-procedimiento, Hematoma traumático, hematoma periorbital. Trastornos musculoesqueléticos y del tejido conjuntivo: hemorragia muscular
• Sistema reproductivo y trastornos mamarios: hemorragia vaginal, metrorragia, menometrorragia, hemorragia genital. Trastornos vasculares: hemorragia. Trastornos de la piel y del tejido subcutáneo: equimosis, hemorragia cutánea, petequias.
• Trastornos oculares: hemorragia conjuntival, hemorragia retiniana, hemorragia ocular
• Sangre en la orina, sangre oculta positiva y glóbulos rojos positivos en orina.
• Trastornos generales y otras afecciones: hematoma, hematoma en el sitio de punción vascular.
Inserto del producto
(1) Inserto Eliquis. Food and Drug Administration. 2019. Disponible en:
https://www.accessdata.fda.gov/drugsatfda_docs/label/2019/202155s024lbl.pdf
(2) Tang et al. Anticoagulant treatment is associated with decreased mortality in severe corona-virus disease 2019 patients with coagulopathy. 27 de marzo del 2020. J Thromb Haemost. doi: 10.1111/jth.14817.
(3) Tang et al. Abnormal coagulation parameters are associated with poor prognosis in patients with novel coronavirus pneumonia. 18 de abril del 2020. J Thromb Haemost. 18(4):844-847. doi: 10.1111/jth.14768. Epub 2020 Mar 13.
(4) Belouzard et al. Activation of the SARS coronavirus spike protein via sequential proteolytic cleavage at two distinct sites. 2009. Proc Natl Acad Sci. 106 (14), 5871-6. doi: 10.1073/pnas.0809524106.
(5) de Haan et al. Murine Coronavirus with an Extended Host Range Uses Heparan Sulfate as an Entry Receptor. Noviembre 2005. J Virol. 79(22): 14451–14456. doi: 10.1128/JVI.79.22.14451-14456.2005
(6) Sistema de Salud Monte Sinaí en Nueva York. 9 de Abril del 2019. Disponible en:
https://emergencymedicinecases.com/wp-content/uploads/2020/04/COVID-19-Anticoagulation-Algorithm-version_final_1.1.pdf
Prospecto Apixaban
Farmaco Conexion Apixaban
Día de la obstetricia y la embarazada
¿Cómo se transforma la incertidumbre en una experiencia segura y asombrosa? Con una conexión única que hace de cada embarazo un viaje inolvidable.…
Los alimentos ricos en potasio mejoran la salud cardiovascular de las mujeres
De acuerdo con la Organización Mundial de la Salud (OMS), las enfermedades cardiovasculares (ECV) son la principal causa de muerte en todo el mundo y…
Viruela del mono: la OMS declara alerta máxima por el aumento de casos en el mundo
La Organización Mundial de la Salud ha declarado este sábado 23 de julio a la viruela de mono como una emergencia sanitaria internacional luego de un…
Los trastornos de ansiedad podrían transmitirse de padres a hijos y de madres a hijas
¿Difiere la probabilidad de transmisión de los trastornos de ansiedad de padres a hijos entre parejas de padres e hijos del mismo sexo y de sexo…




