European Child & Adolescent Psychiatry (2021)
https://link.springer.com/article/10.1007/s00787-021-01744-3
Resumen
Este estudio examinó el impacto de las medidas de emergencia de COVID-19 en la salud mental de niños y adolescentes para aquellos con y sin diagnósticos psiquiátricos preexistentes.
Utilizando medidas adaptadas del cuestionario CRISIS, los padres de niños de 6 a 18 años (N = 1013; 56% hombres; 62% con diagnóstico psiquiátrico preexistente) y los niños/adolescentes de 10 a 18 años (N = 385) informaron cambios en la salud mental en seis dominios: depresión, ansiedad, irritabilidad, atención, hiperactividad y obsesión/compulsión. Se calcularon los cambios en la ansiedad, la irritabilidad y la hiperactividad para los niños de 2 a 5 años utilizando el Cuestionario de Fortalezas y Dificultades. La exposición a COVID-19, el cumplimiento de las medidas de emergencia, las preocupaciones económicas por COVID-19 y el estrés por aislamiento social se midieron con el cuestionario CRISIS. Se calculó la prevalencia del cambio en el estado de salud mental para cada dominio y se utilizó una regresión logística multinomial para determinar las variables asociadas con el cambio del estado de salud mental en uno.
Dependiendo del grupo etario, entre el 67% y el 70% de los niños/adolescentes experimentaron deterioro en al menos un dominio de salud mental; sin embargo, del 19 al 31% de los niños/adolescentes experimentaron una mejoría en al menos un dominio. Los niños/adolescentes con y sin diagnósticos psiquiátricos tendieron a experimentar un deterioro durante la primera ola de COVID-19. Las tasas de deterioro fueron más altas en aquellos con un diagnóstico previo. La tasa de deterioro fue variable entre los diferentes grupos etarios y los grupos de diagnóstico psiquiátrico preexistentes: depresión 37-56%, ansiedad 31-50%, irritabilidad 40-66%, atención 40-56%, hiperactividad 23-56%, obsesiones/compulsiones 13-30%. Un mayor estrés por aislamiento social se asoció con el deterioro en todos los dominios de la salud mental (todos los OR se encontraban en un rango de 11.12–55.24). El impacto del diagnóstico psiquiátrico preexistente fue heterogéneo, asociado con el deterioro de la depresión, irritabilidad, hiperactividad, obsesión/compulsión en algunos niños (OR 1,96-2,23), pero también con una mejoría en la depresión, ansiedad e irritabilidad para otros niños (OR 2,13 –3,12). Las preocupaciones económicas se asociaron con una mejora en la ansiedad, la atención y las obsesiones/compulsiones (OR 3,97–5,57). Los niños/adolescentes con y sin diagnósticos psiquiátricos preexistentes mostraron deterioro. El deterioro se asoció con un mayor estrés debido al aislamiento social. Mejorar las interacciones sociales para niños/adolescentes será una importante estrategia de mitigación para las olas de COVID-19 actuales y futuras.
INTRODUCCIÓN
Las medidas de emergencia de COVID-19, que llevaron al cierre de escuelas, centros de recreación y actividades organizadas, han provocado una interrupción generalizada de todos los aspectos de la vida y las rutinas de los niños y adolescentes. Las medidas de emergencia de COVID-19 comenzaron en Ontario, Canadá el 12 de marzo de 2020 y permanecieron en gran parte bajo confinamiento, incluido el cierre de todas las escuelas, casi todos los centros de cuidado infantil, todas las tiendas minoristas no esenciales, muchos parques locales y provinciales, y en visitas médicas y dentales presenciales (excepto para los servicios de emergencia), hasta el 22 de junio de 2020.
Las rutinas diarias proporcionadas por la escuela y las actividades extracurriculares son fundamentales para mantener la actividad física, regular los ciclos del sueño y proporcionar interacciones sociales, todos factores clave de protección para la salud mental de niños y adolescentes. La literatura emergente de países que experimentan una alta prevalencia de COVID-19, como China, sugiere un impacto psicológico significativo en niños y adolescentes. Las preocupaciones acerca de estar infectado y vivir en un área con mayor prevalencia viral se asociaron con un aumento de los síntomas depresivos y de ansiedad entre los adolescentes (44% y 37%, respectivamente).
Los estudios publicados, sin embargo, han proporcionado poca o ninguna información sobre los impactos relativos de la exposición al COVID-19 y la implementación de medidas de emergencia, por ejemplo, el cumplimiento de las directivas y el estrés del aislamiento social en la salud mental de niños y adolescentes. Además, la exposición al virus y las medidas de emergencia impuestas pueden variar de manera diferente entre los grupos de edad (desde la infancia hasta los 18 años) y el diagnóstico previo de trastornos de salud mental, del neurodesarrollo o ambos. A su vez, mientras que la mayoría de los estudios anteriores se han centrado en la depresión y la ansiedad, este estudio examinó seis dominios de salud mental.
Varios comentarios han destacado los probables efectos nocivos de las medidas de emergencia del COVID-19 sobre la salud mental de niños y adolescentes, pero también es posible que algunos de ellos experimenten mejoras en la salud mental en comparación con su situación antes de la pandemia, debido a la reducción del estrés social y/o escolar. Comprender los factores asociados con la mejora, así como con el deterioro de la salud mental es importante para comprender la capacidad de recuperación y considerar intervenciones para mejorar los resultados de quienes experimentan deterioro de la salud mental.
El objetivo principal de este estudio fue examinar el impacto de las medidas de emergencia en el estado de salud mental en comparación con la salud mental antes de la pandemia en seis dominios: depresión, ansiedad, irritabilidad, atención, hiperactividad y obsesiones/compulsiones en niños de 2 a 18 años (según lo informado por sus padres) y en niños y adolescentes de 10 a 18 años (según lo informado por ellos mismos). Los objetivos secundarios incluyeron examinar estos impactos según cada dominio de salud mental, entre niños con y sin diagnósticos psiquiátricos y de neurodesarrollo pre-COVID, e identificar factores de riesgo y de protección para cambios en la salud mental.
MATERIALES Y MÉTODOS
Participantes:
Este estudio se incluyó en cuatro cohortes de estudio en curso: dos cohortes de salud mental y desarrollo neurológico con referencias clínicas y dos cohortes de la comunidad:
(i) SickKids Psychiatry: niños/adolescentes de 6 a 18 años en el área metropolitana de To-ronto referidos a una clínica de salud mental para pacientes ambulatorios para la evalua-ción de problemas de salud mental que incluyen, entre otros, depresión y trastornos de ansiedad, trastorno por déficit atencional/hiperactividad (TDAH), trastorno obsesivo compulsivo (TOC), trastornos de conducta disruptiva;
(ii) la red de trastornos del neurodesarrollo de la provincia de Ontario (POND): niños y adolescentes de 6 a 18 años de toda la provincia de Ontario que reciben atención en clí-nicas ambulatorias con trastornos del neurodesarrollo, incluidos los trastornos del espec-tro autista (TEA), TDAH, TOC y discapacidad intelectual;
(iii) El Grupo de Investigación Aplicada para Niños (TARGet Kids!): niños sanos recluta-dos desde el nacimiento hasta los 5 años en el área metropolitana de Toronto y que parti-cipan en una red de investigación basada en la práctica de atención primaria; y
(iv) Spit for Science: una muestra poblacional de niños/adolescentes de 6 a 18 años reclu-tados en un museo de ciencia urbana. La muestra está compuesta principalmente por ni-ños y adolescentes de la región sur de Ontario.
Estas cuatro cohortes se seleccionaron como cohortes establecidas con una base de participantes diversa y existente para este estudio sobre los efectos de COVID-19 en la salud infantil y salud mental. Incluyen niños de todos los rangos de edad hasta los 18 años. Mediante la inclusión de muestras clínicas y comunitarias (por ejemplo, niños y adolescentes con diagnósticos de salud mental y/o desarrollo neurológico anteriores a COVID), los impactos de la pandemia podrían examinarse en múltiples poblaciones importantes. A los padres que previamente habían dado su consentimiento para ser contactados, se les envió un correo electrónico sobre la participación con un enlace separado para enviar a su hijo si su hijo tenía entre 10 y 18 años y estaba interesado en participar. Este estudio fue aprobado en todas las juntas de ética de investigación institucional y todos los participantes proporcionaron consentimiento informado.
Los padres de niños de 2 a 18 años (n = 1013; tasa de respuesta del 53,2%) completaron cuestionarios en línea utilizando REDcap. Los jóvenes de 10 a 18 años (n = 347) completaron cuestionarios a través de un enlace de correo electrónico separado a la dirección de correo electrónico de sus padres. Esta muestra es una muestra de conveniencia y los participantes no fueron seleccionados para ser incluidos en función de las características específicas. Las medidas de emergencia se implementaron en Canadá a mediados de marzo de 2020. Toda la recopilación de datos mediante cuestionarios en línea se completó desde el 15 de abril de 2020 hasta el 19 de junio de 2020. Algunos datos para usar en el cálculo de la puntuación de cambio del estado de salud mental (como se describe a continuación) para niños de 2 a 5 años se recopilaron desde el 1 de agosto de 2018 hasta el 29 de febrero de 2020. El análisis se completó hasta el 31 de julio de 2020.
MEDIDAS:
Cambio de estado en la salud mental de niños/adolescentes
Entre los niños/adolescentes de 6 a 18 años, el cambio en la salud mental se evaluó por separado (por dominio) utilizando una versión adaptada de un solo ítem del Cuestionario internacional CRISIS, que mide el impacto de la pandemia para que pueda compararse entre culturas. Se preguntó a los padres y a los jóvenes: «En comparación con el tiempo ANTES de la crisis del COVID-19, ¿cómo es el estado de ánimo general de su hijo?», Utilizando una escala Likert de 5 puntos (1 = mucho peor; 5 = mucho mejor). Esto se repitió para cada uno de los 6 dominios de salud mental (depresión, ansiedad, irritabilidad, atención, hiperactividad, obsesiones/compulsiones). Investigaciones anteriores han demostrado la validez de medidas de elementos individuales similares en la evaluación del sufrimiento psicológico.
Los padres de niños de 2 a 5 años completaron el Cuestionario de fortalezas y dificultades preescolares (SDQ preescolar, edades de 2 a 4) o el SDQ (para niños de 5 años). Se utilizaron tres subescalas del SDQ / SDQ preescolar que se alinean con los dominios evaluados en los niños mayores: subescala de problemas emocionales por ansiedad, subescala de problemas de conducta por irritabilidad y subescala de hiperactividad para la hiperactividad. Los ítems de la subescala de problemas de conducta en el SDQ y SDQ preescolar se alinean más estrechamente con la irritabilidad, un síntoma central del trastorno negativista desafiante que es la presentación más común de problemas de conducta en el grupo de edad preescolar.
Demografía
Se registró el ingreso familiar informado por los padres, edad del niño, raza/etnia, sexo, identidad de género y diagnósticos psiquiátricos pre-COVID, utilizando elementos adaptados del cuestionario CRISIS, un instrumento diseñado por una colaboración internacional para examinar la salud mental durante la pandemia COVID-19, y el CRISIS-AFAR, adaptado para el autismo y las condiciones del neurodesarrollo relacionadas.
Impacto económico del COVID-19
Fue determinado utilizando dos elementos informados por los padres del cuestionario CRISIS.
Cumplimiento de las medidas de emergencia / directivas de permanencia en el hogar
Fue determinado utilizando los ítems adaptados del cuestionario CRISIS.
Exposición al COVID-19
Fue determinado por las respuestas a dos ítems adaptados del cuestionario CRISIS sobre el diagnóstico de COVID-19 en el padre, hijo o familiar. Una respuesta afirmativa a cualquiera de los elementos se codificó como «exposición».
Estrés por aislamiento social
Fue evaluado utilizando cuatro ítems del cuestionario CRISIS. Las respuestas a los ítems se proporcionaron en una escala Likert de cinco puntos (1 = nada; 5 = extremadamente) a partir de la cual se calculó la puntuación media de estrés por aislamiento social, con puntuaciones más altas indicando un mayor nivel de estrés.
Análisis de datos:
Los datos se analizaron en R y R studio versión 1.2.1335. Se utilizó mice para la imputación (n = 10) de datos de predictores y covariables a nivel de ítem faltantes, donde los participantes tenían <50% de datos faltantes en todos los ítems requeridos para el análisis. Para los predictores de escala (impacto económico de COVID-19, cumplimiento de las directivas de quedarse en casa, estrés por aislamiento social), las respuestas a los ítems se promediaron y estandarizaron en una escala de 0 a 1 para facilitar las comparaciones.
Cambio de estado de salud mental
Para las respuestas de los padres de niños de 6 a 18 años, se crearon 3 categorías usando los seis ítems sobre el cambio del estado de salud mental al combinar puntuaciones de 1 y 2 (mucho y un poco peor) en una categoría de «deteriorado»; puntuaciones de 3 (aproximadamente lo mismo) en «sin cambios»; 4 y 5 (un poco y mucho mejor) en «mejorado». Las respuestas del informe de los jóvenes se codificaron en un proceso idéntico. Para los niños de 2 a 5 años, se calculó una puntuación de diferencia utilizando las puntuaciones obtenidas durante el período de estudio y los datos recopilados en el SDQ en los 18 meses anteriores al COVID-19, de la cohorte “TARGet Kids!”. Mejorado, deteriorado y sin cambios se puso en práctica utilizando un cambio de 2 puntos como diferencia mínima clínicamente significativa en las puntuaciones del SDQ (la diferencia de ≤ – 2 indicó mejoría, la diferencia ≥ 2 indicó deterioro, y la diferencia <2 y> – 2 indicó sin cambios).
Para los niños/adolescentes de 10 a 18 años, se examinó la concordancia entre el niño y los padres informantes sobre el cambio del estado de salud mental utilizando la estadística Χ2.
La mejora o el deterioro en cualquier dominio en todos los dominios para niños/adolescentes de 6 a 18 años y para niños de 2 a 5 años se examinó con estimaciones de prevalencia. La prevalencia de calificaciones «mejoradas», «sin cambios» o «deterioradas» en los seis dominios de salud mental por informante, por grupo de edad del niño, así como en todos los participantes, y por separado en niños con y sin diagnósticos psiquiátricos pre-COVID, luego se examinaron con estimaciones de prevalencia. Diagnósticos psiquiátricos preexistentes, evaluados en el cuestionario CRISIS, se agruparon en cuatro categorías: (1) salud mental (HM: depresión, ansiedad, TOC, TDAH o trastorno del aprendizaje); (2) trastorno del espectro autista (TEA: trastorno del espectro autista, retraso en el desarrollo, otro trastorno del desarrollo neurológico); (3) trastorno comórbido de salud mental y del espectro autista/retraso en el desarrollo (MH + TEA: incluidos los diagnósticos de MH y TEA enumerados); y (4) ningún diagnóstico psiquiátrico (NO DX: participantes sin diagnóstico de MH o TEA).
RESULTADOS
Características de los participantes
La muestra incluyó a 1013 padres de niños/adolescentes de los 1905 padres que inicialmente confirmaron la recepción del correo electrónico del estudio. Los niños y adolescentes tenían entre 2 y 18 años. El 56,1% (n = 568) eran hombres. De los 763 niños y adolescentes que dieron su consentimiento para participar, 347 completaron las medidas de resultado. La edad media (DE) de niños y adolescentes fue 13,05 (2,53) y el 51,8% eran varones.
Cambio de estado de salud mental
Al examinar la prevalencia combinada en todos los dominios del deterioro del informe de los padres en cualquiera de los seis dominios evaluados, el 70,2% (651 de 927) de los niños y adolescentes de 6 a 18 años estaban peor en al menos un dominio. Entre los niños de 2 a 5 años, el 66,7% (36 de 54) estaba peor en al menos uno de los tres dominios evaluados. Para la prevalencia combinada de mejora en todos los dominios en cualquiera de los seis dominios, el 19,5% (181 de 927) de los niños y adolescentes de 6 a 18 años obtuvieron mejores resultados en al menos un dominio. Entre los niños de 2 a 5 años, al 31,5% (17 de 54) les iba mejor en al menos uno de los tres dominios.
Cambios en el estado de salud mental en todas las edades y grupos de informantes
El informe de los padres fue coherente con el autoinforme de los jóvenes sobre los cambios en la depresión para las categorías mejorías, sin cambios, deteriorado (Χ² (1) = 43,91, p <0,001). En todos los demás dominios, los tamaños de celda para «mejorías» fueron insuficientes para la prueba Χ², sin embargo, los informes de padres y niños/adolescentes fueron consistentes para las categorías de «deteriorado» y «sin cambios» (todos p <0.01). Los resultados completos están disponibles en la Figura 2 a mostrada más abajo. Se informó deterioro de la depresión, ansiedad, irritabilidad, atención e hiperactividad hasta en un 46,5 a 53,6% de los niños y adolescentes, según la edad. Por otro lado, se observaron mejoras en estos dominios hasta en un 11 – 19,6% de los participantes. En el caso de las obsesiones/compulsiones, se observó un deterioro en el 19,7-22,6% de los que respondieron, mientras que se observaron mejoras en el 3-4% de los niños y adolescentes. Cuando se combinaron los datos de todas las edades, el dominio con la tasa más alta de deterioro fue la atención (47,3%), evaluado en niños/adolescentes de 6 a 18 años (consulte la Tabla 2 para ver los resultados completos).
Cambio del estado de salud mental en todos los grupos de diagnóstico de salud mental
Los niños/adolescentes con NO DX experimentaron un deterioro en la depresión, irritabilidad, atención, hiperactividad y obsesión/compulsión de 13,0 a 40,8%, según el dominio. El deterioro de la depresión, irritabilidad, atención e hiperactividad fue mayor en niños y adolescentes con TEA (56,1-66,7%) mientras que el deterioro de la ansiedad y obsesión/compulsión fue mayor entre los niños y adolescentes con diagnósticos de MH + TEA.
Por otro lado, se observaron mejoras en estos dominios hasta en el 0,9–18,8% de los participantes, según la categoría y el dominio de diagnóstico. En la figura 2b mostrada debajo se presenta la prevalencia del cambio en el estado de salud mental, por dominio, en niños con y sin trastornos de salud mental y neurodesarrollo anteriores a COVID.
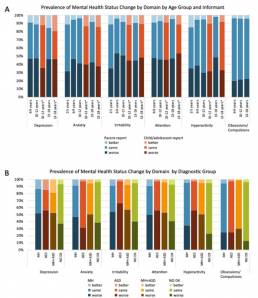
Figura 2. A) Prevalencia del cambio del estado de salud mental in niños/adolescentes entre 2-18 años agrupados por dominio, edad e informante. B) Prevalencia en el cambio de estado de salud mental agrupado por dominio y grupo diagnóstico.
Factores de riesgo y de protección
La consistencia interna de las medidas del informe de los padres de niños de 6 a 18 años sobre el impacto económico de COVID-19 y el estrés del aislamiento social fue aceptable.
Los autores plantearon la hipótesis de que el estrés del aislamiento social y la exposición al COVID-19 tendrían impactos negativos en todos los dominios de la salud mental de niños y adolescentes. El deterioro de la depresión se asoció con la presencia de un diagnóstico psiquiátrico pre-COVID (OR = 2,04, IC 95% 1,45-2,86, p <0,001) y un mayor estrés por aislamiento social (OR = 55,24, IC 95% 24,55-124,30, p < 0,001). El deterioro de la ansiedad se asoció con un mayor estrés por aislamiento social (OR = 54,36, IC del 95%: 25,03-118,03, p <0,001). El deterioro de la irritabilidad se asoció con la etnia/ascendencia europea/norteamericana del niño (OR = 0,58, IC del 95%: 0,42-0,80, p = 0,001), la presencia de un diagnóstico pre-COVID (OR = 2,08, IC del 95%: 1,48-2,92, p <0,001), edad del niño mayor (OR = 0,93, IC del 95% 0,88 a 0,98, p = 0,003) y estrés por aislamiento social (OR = 43,25, IC del 95% 19,59 a 95,46, p <0,001). El deterioro de la atención se asoció con un mayor estrés por aislamiento social (OR = 24,93, IC del 95% 11,76–52,87, p <0,001). El deterioro de la hiperactividad se asoció con ser hombre (OR = 0,72, IC del 95%: 0,52 a 0,99, p = 0,043), tener un diagnóstico psiquiátrico pre-COVID (OR = 2,23, IC del 95%: 1,56 a 3,19, p <0,001), mayor edad del niño (OR = 0,92, IC del 95% 0,88–0,97, p = 0,002) y mayor estrés por aislamiento social (OR = 16,74, IC del 95% 7,94–35,29, p <0,001). El deterioro de la obsesión/compulsión se asoció con tener un diagnóstico psiquiátrico pre-COVID (OR = 1,96, IC 95% 1,30-2,98, p = 0,002), mayores preocupaciones económicas (OR = 2,91, IC 95% 1,45-5,85, p = 0,003) y mayor estrés por aislamiento social (OR = 11,12, IC 95% 5,01-24,70, p <0,001).
La mejoría en la depresión se asoció con tener un diagnóstico psiquiátrico pre-COVID (OR = 3,12, IC del 95%: 1,81 a 5,37, p <0,001) y menos estrés por aislamiento social (OR = 0,16, IC del 95%: 0,04 a 0,56, p = 0,004). La mejora de la ansiedad se asoció con ser mujer (OR = 1,84; IC del 95%: 1,02–3,31, p = 0,041), presencia de un diagnóstico psiquiátrico pre-COVID (OR = 2,42; IC del 95%: 1,17–5,01, p = 0,018), mayores preocupaciones económicas (OR = 5,57, IC 95% 1,64-18,97, p = 0,006) y menor estrés por aislamiento social (OR = 0,12, IC 95% 0,02-0,62, p = 0,011). La mejora en la irritabilidad se asoció con tener un diagnóstico psiquiátrico pre-COVID (OR = 2,13, IC del 95%: 1,10–4,13, p = 0,024). La mejora en la atención se asoció con mayores preocupaciones económicas (OR = 3,97, IC del 95%: 1,29-12,22, p = 0,016). El modelo de mejora de la hiperactividad no fue significativo (p = 0,07), por lo que no se indicaron más predictores. La mejora en la obsesión / compulsión se asoció con la etnia / ascendencia no europea/norteamericana (OR = 2,49, IC 95% 1,18-5,24, p = 0,016) y mayores preocupaciones económicas (OR = 5,20, IC 95% 1,27-21,21, p = 0.022; Tabla 3).
DISCUSIÓN
Este estudio, realizado de dos a cuatro meses después de la implementación de las medidas de emergencia sanitaria por COVID-19, indica que muchos niños y adolescentes en Canadá experimentaron un deterioro en varios dominios de salud mental durante este período de tiempo. Más de dos tercios de los niños y adolescentes experimentaron un deterioro en la salud mental, el cual estuvo fuertemente asociado con el estrés relacionado con el aislamiento social. Estos impactos ocurrieron en ausencia de una exposición significativa a la enfermedad COVID-19 o de preocupaciones económicas entre los participantes del estudio, cuando la prevalencia viral en la comunidad se estimó en 128,6 casos por 100.000, y antes de que se hayan flexibilizado las medidas de confinamiento.
Una proporción significativa de niños y adolescentes experimentó un deterioro de su salud mental, independientemente de la edad, con un 70,2% de los niños de 6 a 18 años y un 66,1% de los niños de 2 a 5 años que experimentaron un deterioro en al menos un dominio. El deterioro de la depresión fue más alto entre los niños de 10 a 12 años, mientras que el deterioro de la ansiedad y la irritabilidad fue más alto entre los niños de 6 a 9 años. El deterioro de la atención, la hiperactividad y la obsesión/compulsión fueron mayores entre los adolescentes de 13 a 18 años. Los niños en edad preescolar tenían menos probabilidades de mostrar un deterioro de la ansiedad, la irritabilidad y la hiperactividad, con las tasas más bajas de deterioro y, a menudo, las tasas más altas de mejora en cada grupo de edad. Esto indica que los impactos de la pandemia en la salud mental son mayores para los niños en edad escolar y potencialmente, de acuerdo con investigaciones anteriores, relacionados con la pérdida de las rutinas diarias de los niños de todas las edades.
En particular, los niños y adolescentes experimentaron impactos en la salud mental relativamente similares a pesar de su historial de salud mental, aunque se observaron algunas variaciones. Se informó que los niños y adolescentes con diagnósticos de TEA tienen el mayor deterioro en depresión, irritabilidad, atención e hiperactividad. Esto puede deberse a varios factores, incluido el cierre de los servicios escolares (incluidos los servicios terapéuticos) para niños con TEA, junto con los desafíos asociados con el aprendizaje en línea, el cierre de los servicios de cuidado de relevo y las interrupciones en las rutinas diarias. Sin embargo, más preocupante, fue la proporción significativa de niños y adolescentes sin problemas conocidos de salud mental o desarrollo neurológico antes de COVID-19 que experimentaron deterioro en varios dominios de salud mental, con un 37-41% experimentando un empeoramiento de la depresión, ansiedad, irritabilidad y atención durante las medidas de emergencia.
Zhou et al. (2020) informaron que el 43,7% y el 37,4% de los niños de 12 a 18 años informaron tasas clínicamente significativas de depresión y ansiedad, respectivamente, en la provincia de Hubei, China, que experimentó una alta carga de COVID-19. En los Estados Unidos, a pesar de los conocidos desafíos con COVID-19, la salud del comportamiento informada por los padres en los niños menores de 18 años solo se informó que fue peor durante la pandemia en el 14,3% de la muestra. Los hallazgos de este estudio concuerdan con un estudio representativo en Alemania que mostró que el cumplimiento de las medidas de emergencia y el aislamiento social son desafíos importantes para los niños y adolescentes. Sin embargo, se evidenció una tasa más alta de deterioro en los dominios de salud mental, con un 17,8% de problemas de salud mental informados por los padres en Alemania en comparación con alrededor del 70% con un deterioro de la salud mental informado por los padres en al menos uno de los seis dominios evaluados en este estudio. La tasa notoriamente más alta de deterioro de la salud mental en los niños y adolescentes canadienses puede deberse a nuestro interés en evaluar múltiples dominios de la salud mental, cualquiera de los cuales puede haber sido afectado en un individuo, como se refleja en las tasas de deterioro relativamente más bajas dentro de cada dominio individual. Estos hallazgos amplían estudios previos en Brasil, China, Alemania, India, Italia, España y los Estados Unidos, al informar sobre el cambio del estado de salud mental en comparación con la salud mental previa al COVID-19 en varios dominios, y sugieren que el impacto generalizado de la pandemia en niños y adolescentes es más probable que sea atribuible a factores distintos a la magnitud de la prevalencia viral y la prevalencia viral de COVID-19 en la comunidad.
En los seis dominios, el mayor estrés del aislamiento social, incluida la cancelación de eventos importantes y la pérdida de interacciones sociales en persona, se asoció fuertemente con el deterioro de la salud mental en todos los dominios. Un menor estrés por aislamiento social se asoció con una mejora en la depresión y ansiedad. Este hallazgo subraya la importancia de la escuela, la recreación, las actividades sociales y los eventos importantes. Una estrategia importante de mitigación para disminuir el deterioro en los seis dominios de la salud mental analizados sería aumentar el acceso a interacciones sociales y recreativas para niños y adolescentes de todas las edades. Al seguir las pautas de salud pública locales, los niños deben recibir apoyo para que asistan a la escuela en persona, participen en deportes y actividades, se reúnan socialmente con sus compañeros, participen en interacciones sociales positivas dentro de la familia y se conecten con familiares y amigos a través de plataformas de video chat.
Los diagnósticos psiquiátricos y del neurodesarrollo previos a COVID-19 se asociaron con mejoras (ansiedad, depresión, irritabilidad) y deterioro (hiperactividad, ansiedad, obsesión/compulsión, depresión, irritabilidad) en la salud mental en todos los dominios, destacando así la heterogeneidad de las respuestas de niños y adolescentes a expectativas sociales y académicas en el hogar y la escuela. Para algunos niños con diagnósticos pre-COVID-19 (p. Ej., Aquellos con ansiedad social o trastornos del aprendizaje), las directivas de quedarse en casa pueden haber proporcionado alivio de las fuentes de estrés o ansiedad, mejorando así sus síntomas de ansiedad o irritabilidad. Para los niños con otros diagnósticos (p. Ej., TEA o TDAH), la pérdida de estructura, consistencia y las interacciones familiares y sociales entre maestro y alumno pueden haber llevado a una mayor irritabilidad y bajo estado de ánimo, potencialmente exacerbado por otros factores como el estrés de los padres secundario a las tareas adicionales de apoyo a los niños con la escolarización.
En conjunto, estos hallazgos sobre las diferencias interindividuales sugieren que los niños con problemas de salud mental preexistentes no son homogéneos con respecto a su respuesta a la pandemia de COVID-19 y pueden experimentar mejoras y deterioros de manera diferente según los perfiles de síntomas específicos dentro de un individuo, en lugar de los diagnósticos. Además, los resultados del estudio hacen énfasis en la necesidad de realizar investigaciones sobre intervenciones efectivas para mitigar el aumento de los síntomas a fin de evitar una mayor angustia durante el regreso a la escuela de algunos niños, así como durante las siguientes oleadas de pandemias. Las estrategias de mitigación para los niños con enfermedades psiquiátricas preexistentes, así como la aparición de nuevos problemas de salud mental, pueden incluir garantizar el acceso continuo a los servicios de salud mental para pacientes ambulatorios, así como el acceso a la atención de salud mental aguda para aquellos que se encuentran en crisis.
Las mayores preocupaciones económicas de COVID se asociaron con mejora en la ansiedad, atención y obsesión/compulsión y también se asociaron con el deterioro de la obsesión/compulsión, lo que indica que puede haber una relación no lineal entre las preocupaciones económicas de COVID y la salud mental infantil. Las preocupaciones económicas de COVID pueden constituir un factor protector en ciertas situaciones, que incluyen: reducción del conflicto entre la vida laboral y personal, la reducción del estrés laboral que implica un alto riesgo de exposición al COVID-19, la recepción de beneficios financieros de emergencia que pueden haber excedido los salarios de empleos mal remunerados, beneficios financieros de emergencia que alivian las limitaciones financieras concomitantes con la pérdida del empleo, o la disponibilidad relativa de padres desempleados versus padres empleados durante las medidas de emergencia. Por ejemplo, los padres que perdieron el empleo pueden haberse sentido menos estresados por el conflicto entre el trabajo y la vida y/o pueden haber tenido más tiempo para pasar con sus hijos, brindándoles apoyo emocional o ayudando con la escuela online, sabiendo que las amenazas financieras inmediatas se estaban mitigando por beneficios económicos de emergencia. En apoyo a esta suposición, una revisión de alcance sistemática reciente demostró que las intervenciones similares a la renta básica universal, al igual que los beneficios financieros de emergencia ofrecidos en Canadá durante la primera ola de la pandemia, tuvieron fuertes efectos positivos en la salud mental de los receptores. Se requieren más análisis, tanto cuantitativos como cualitativos, para determinar las características específicas de la muestra, las condiciones y los posibles mecanismos por los cuales las mayores preocupaciones económicas durante el COVID-19 se asociaron con una mejora en la ansiedad, la atención y la obsesión/compulsión en niños y adolescentes.
CONCLUSIÓN
La mayoría de los niños y adolescentes de este estudio experimentaron un deterioro de su salud mental durante la fase inicial de implementación de las medidas de emergencia. Además, los niños con diagnósticos preexistentes de HM y/o TEA experimentaron cambios en el estado comparables en los dominios en comparación con los niños/adolescentes sin diagnósticos psiquiátricos preexistentes. El predictor más fuerte del deterioro de la salud mental fue el estrés debido al aislamiento social. Se deben alentar los esfuerzos para mantener o adaptar las actividades de los infantiles, en lugar de cancelarlas. Los sectores de las políticas públicas, los sistemas educativos y la salud mental deben equilibrar el riesgo de infección con el deterioro de la salud mental de niños y adolescentes observado en esta primera ola, a medida que se tomen decisiones sobre el reingreso a las escuelas, las actividades recreativas y otras actividades normativas.
Referencia:
Cost, K.T., Crosbie, J., Anagnostou, E. et al. Mostly worse, occasionally better: impact of COVID-19 pandemic on the mental health of Canadian children and adolescents. Eur Child Adolesc Psychiatry (2021).
Ver publicación original aquí:
https://doi.org/10.1007/s00787-021-01744-3
Mayormente peor ocasionalmente mejor rev GS

Día de la obstetricia y la embarazada
¿Cómo se transforma la incertidumbre en una experiencia segura y asombrosa? Con una conexión única que hace de cada embarazo un viaje inolvidable.…
Los alimentos ricos en potasio mejoran la salud cardiovascular de las mujeres
De acuerdo con la Organización Mundial de la Salud (OMS), las enfermedades cardiovasculares (ECV) son la principal causa de muerte en todo el mundo y…
Viruela del mono: la OMS declara alerta máxima por el aumento de casos en el mundo
La Organización Mundial de la Salud ha declarado este sábado 23 de julio a la viruela de mono como una emergencia sanitaria internacional luego de un…
Los trastornos de ansiedad podrían transmitirse de padres a hijos y de madres a hijas
¿Difiere la probabilidad de transmisión de los trastornos de ansiedad de padres a hijos entre parejas de padres e hijos del mismo sexo y de sexo…




